

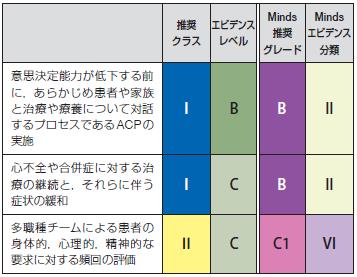
推奨クラス エビデンスレベル
Minds推奨グレード Mindsエビデンス分類
意思決定能力が低下する前
に,あらかじめ患者や家族
と治療や療養について対話
するプロセスであるACPの
実施
I B B II
心不全や合併症に対する治
療の継続と,それらに伴う
症状の緩和
I C B II
多職種チームによる患者の
身体的,心理的,精神的な
要求に対する頻回の評価
Ⅱ C C1 VI
・進行性の身体的・精神的機能低下を認め,日常生活のほとんど
に介助を要する
・適切な薬物・非薬物治療を行っているにもかかわらず,QOLの
著しい低下を伴う重症心不全
・適切な治療にもかかわらず,頻回の入院あるいは重篤な悪化を
繰り返す
・心移植や補助人工心臓の適応がない
・心臓悪液質
・臨床的に終末期に近いと判断される
積極的治療
病態改善のための治療
症状緩和のための治療
緩和ケア
積極的治療
緩和ケア
積極的治療
緩和ケア
診断死亡
遺族ケア
遺族ケア
過去の癌の医療モデル
現在の癌の医療モデル
心不全の医療モデル
癌
死亡
時間
高
体調やADL 体調やADL
低
慢性心不全
死亡
時間
- Home
- XIII. 緩和ケア
- 2.心不全終末期の判断と緩和ケアの対象
心不全の末期状態(end-stage)は,「最大の薬物治療や非薬物治療を施しても治療困難な状態」とされ,終末期(endof-life)は,「繰り返す病像の悪化
あるいは急激な増悪から,死が間近にせまり,治療の可能性のない状態」を指す551).しかし,慢性心不全においては癌とは異なる病みの軌跡を辿り,
終末期の判断がしばしば困難である(図16)552).2013年のACC/AHAガイドラインでは,末期心不全をステージD(end-stage HF)と表記し,「非常に難
治性の心不全で,補助循環,除水,持続的強心剤点滴投与,心移植,革新的な外科的治療,またはホスピスケアなどが必要な状態」と定義している
553).2016年のESCガイドラインでは,終末期ケア(end-of-life care)を要する心不全を表79のように定めている14).わが国においては,2010年に日本循
環器学会が「循環器疾患における末期医療に関する提言」を発表している554).いずれの定義においても,心不全に対する適切な治療が行われているこ
とが前提となり,積極的な治療が終末期には行われない癌などとは異なり,症状を緩和するためには最期まで心不全や合併症に対する治療の継続が
必要になる.さらに,緩和医療と終末期医療は同義ではなく,緩和ケアは終末期から始まるものではない(図17)555).心不全が症候性となった早期の段
階から実践すべきであり,早期の段階からACPを実施し,また多職種チームによる患者の身体的,心理的,精神的なニーズを頻回に評価することが重要
である(表80).
2.心不全終末期の判断と緩和ケアの対象
図16 慢性心不全と癌の終末期に至る経過の比較
(Lynn J. 2001 552) より改変)
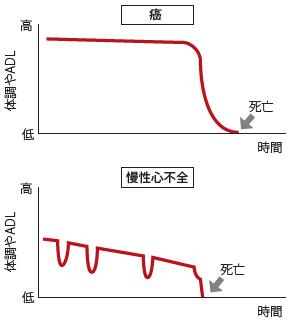
慢性心不全は,癌とは異なる病みの軌跡を辿り,急性増悪による入
退院を繰り返しながら,最期は急速に悪化するため,終末期の判断
がしばしば困難である.
図17 心不全における緩和ケアのあり方
(Gibbs JS, et al. 2002 555)より改変)

緩和ケアは終末期医療と同義ではなく,心不全が症候性となった早
期の段階から実践し,心不全の治療に関しては最期まで継続される.
表79 緩和ケアが必要とされる終末期心不全
(2016 ESC ガイドライン)

(Ponikowski P, et al. 2016 14) より)
表80 終末期心不全における緩和ケアの推奨とエビデンスレベル
急性・慢性心不全診療ガイドライン(2017年改訂版)
Guidelines for Diagnosis and Treatment of Acute and Chronic Heart Failure
(JCS 2017/JHFS 2017)
ダイジェスト版